ナンバー・プラス法とは、所定の95%信頼限界を超えたときと精度不良とする精度管理法です。
95%信頼限界は、つぎの式により求めます。
n×p±2√(n×p(1-p))
検体数をn、 基準範囲の最頻値を超えるものの割合をpとします(一般にはpとしては0.6を採用)。
ナンバー・プラス法とは、所定の95%信頼限界を超えたときと精度不良とする精度管理法です。
95%信頼限界は、つぎの式により求めます。
n×p±2√(n×p(1-p))
検体数をn、 基準範囲の最頻値を超えるものの割合をpとします(一般にはpとしては0.6を採用)。
結核菌、らい菌、非結核性抗酸菌群などのマイコバクテリウム属や、放線菌の一部は、染色性が悪いが、加温染色すると、染まる性質があり、さらに、酸やアルコールで脱色されにいという性質があります。
こういった性質は、抗酸性と呼ばれます。
また、こういった性質を有する菌を選択的に染めることを、抗酸性染色といいます。
たとえば、チールネールゼン染色があります。
腎機能検査の基礎知識を解説します。
腎臓は、腎臓は排泄臓器として働き、身体の恒常性(ホメオスタシス)を保つ機能を有する臓器です。
具体的な腎臓の機能は、①不要な最終代謝産物、老廃物、薬物などの排泄、②電解質バランス、浸透圧、酸塩基平衡の調節、③エリスロポエチン、ビタミンDなどの物質の産生、④レニンーアンギオテンシンーアルドステロン系の活性化と制御、⑤糖や薬物の代謝などです。
これらの機能が適切に発揮されているかどうかを判断するために、複数の検査を実施します。
代表的な検査項目に、血中尿素窒素(BUN)、血清クレアチニン(Cre)、糸球体濾過量(GFR)があります。
尿素窒素は、尿素中の窒素量です。
血中の尿素窒素は、BUN(Blood Urea Nitrogen)と呼ばれます。
BUNを測定するとき、実際は血清中の尿素窒素を測定していることから、SUN(Serum Urea Nitrogen)とも呼ばれます。
尿素は、経口摂取した蛋白や組織蛋白の最終代謝産物であり、肝細胞におけるオルニチン-アルギニン-尿素サイクルの経路で、アンモニアから生成されます。
尿素は分子量が小さいため、糸球体から自由に濾過されます。
そのため、後述する糸球体濾過量(GFR)の指標となります。
ただし、尿素の産生量は、蛋白異化率や、利尿状態(尿細管再吸収)に影響されます。
したがって、異化亢進があったり、利尿状態/抗利尿状態があったりするときは、BUNは、GFRの良い指標にはなりません。
基準範囲は、8~20mg/dL です。
BUNは、GFRが約50%に低下するまでは、わずかに上昇します。
その後は、腎機能の悪化とともに徐々に上昇し、GFRが25~30%以下になると急速に上昇します。
20~60mg/dL程度までの上昇では、つぎのような原因が考えられます。
原因の例として、高蛋白食,アミノ酸輸液,消化管出血,体組織の崩壊(絶食・外科的侵襲・火傷・高熱),悪性腫瘍,重症感染症
原因の例として、尿路閉塞,腎機能障害,循環血液量の減少(脱水・出血など)
さらに、60mg/dL を超えると腎不全、100mg/dL を超えると尿毒症などが考えられます。
他方、0~8mg/dLと低値のときは、妊娠,低蛋白食,劇症肝炎,肝硬変末期,低窒素血症,強制利尿(マンニトール利尿・尿崩症など),先端肥大症,成長ホルモンや蛋白同化ホルモンの影響,などが考えられます。
なお、BUN は食事、蛋白異化、脱水による影響を大きく受けるため、血清Cr が同時に測定できる場合には、血清Cr が腎機能の指標として用いられます。
クレアチニンは、筋肉運動のエネルギー源となるクレアチンの最終代謝産物です。
クレアチニンは腎臓の糸球体で濾過されて排出されます。
GFRが低下すると、クレアチニン排泄量が低下し、血清クレアチニン値が上昇します。
また、尿素窒素とは異なり、外的因子(食餌蛋白摂取など)の影響をほとんど受けません。
さらに、尿細管ではほとんど再吸収されずに尿中に排泄されるため、利尿状態に影響されにくいです。
したがって、クレアチニンは、個人のGFRの変動をみるときの有用な指標となります。
クレアチニンは筋肉運動の代謝産物であるため、血清クレアチニン値は、筋肉量に比例した量となります。
筋肉量に性差があるため、基準範囲は、男性で「0.6 ~ 1.0 mg/dL」,女性で「0.4 ~ 0.8 mg/dL」です。
筋肉の少ない小児や肥満者では、体重に比べて低値をとる傾向があります。
筋肉量の多い人や脱水では、高値となる場合があります。
血清クレアチニンは、GFRが約50%以下になると上昇しはじめます。
クレアチニンは現在、国内では酵素法による測定が一般的です。
しかし、従来のJaffe法では腎機能正常域の血清クレアチニンが、酵素法に比べて 0.2 mg/dL 程度高く測定されることが知られています。
尿クレアチニン測定では、Jaffe法と酵素法の違いは影響しないので、血清濃度が約30%高く測定されるとCcr は約30%低く測定され、GFR値に近似する結果となります。
検査値の比較では測定法に注意する必要があります。
高齢者では、加齢による影響はほとんどありません。加齢とともにGFRと筋肉量の双方が低下するため、血清クレアチニン値は、ほぼ一定となるからです。
年齢に関係なく、低栄養や神経・筋疾患、身体活動度の低下などにより筋肉量が病的に減少しているときは、クレアチニン産生量が低下しているため、腎機能障害が顕著なときにのみ、血清クレアチニン値が高値となります。
通常、少量のクレアチニンが尿細管から分泌されています。
しかし、尿細管からのクレアチニン分泌を抑制する薬剤の影響があると、腎機能障害の有無にかかわらず、血清クレアチニン値は上昇します。
たとえば、ST合剤,シメチジン,シスプラチン,フルシトシン,セフェム系抗菌薬,アミノグリコシド系抗菌薬などです。
1分間あたりにどれだけの血液(血漿)が濾過されているかを示したものが糸球体濾過量(glomerular fi ltration rate: GFR)です。
GFRの評価に用いる物質は、糸球体のみから濾過され、尿細管で再吸収や分泌されない物質です。
国際的には、イヌリンを用いるイヌリンクリアランス(Cin)がGFR測定のゴールデンスタンダードとされています。
生体内に投与されたイヌリンは、血液と細胞間に分布し、糸球体で濾過され、尿細管では分泌・再吸収を受けずに尿中に排泄されます。
したがって、イヌリンはGFR を測定する上で理想的な薬物動態を有しています。
ただし、イヌリンクリアランス(Cin)の測定は、手技が煩雑であることなどから日常検査としては普及していません。
血液中のクレアチニンは、筋肉中のクレアチンの脱水により生成されて、血中に放出されたのち、糸球体でほぼすべてが濾過され、尿細管では再吸収されません。
したがって、現在の日常診療では、上記のイヌリンクリアランスの代用として、生体内の内因性物質であるクレアチニンを用いた内因性クレアチニンクリアランス(Ccr) が最も用いられています。
計算式は、つぎの通りです。
Ccr=(Ucr ✕ V/Pcr) ✕ (1.73/A)
Ccr:クレアチニンクリアランス(mL/min/1.73m2)
Ucr:尿中Cr 濃度(mg/dL)
Pcr:血清Cr 濃度(mg/dL)
V:単位時間(1 分間)あたりの尿量(mL/min)
A:身長・体重から求めた体表面積(m2)
なお、方法としては、短時間法と、24時間法とがあります。
クレアチニンは、尿細管でわずかに(10 ~ 40%)分泌されています。
よって、クレアチニンクリアランス(Ccr)は、実際のGFRよりも高めに計算される点に注意が必要です(1.3 倍程度)。
Ccr は GFR より高値となり、GFR への変換に は×0.715 を用いる方法が提唱されています。
GFR(mL/分)=Cc(rmL/分)×0.715
以前から、血清 Cr 値をもとに、年齢や性別などの因子を含めて腎機能を推測する試みがありました。
古典的なものに、Ccr を推算する CG式(Cockcroft-Gault式)があります。
ただ、このCG式には正確性に問題があったり、開発されたときの測定法がヤッフェ法によるものであるため、上述したように酵素法とでは、CG式にあてはめたときに算出されるCcrが、酵素法の測定値を用いたときよりも高めの値になります。
そのほかに、GFRを推測する指標として、推算糸球体濾過量(estimated GFR:eGFR)があります。
eGFRを求めるには種々の計算式がありますが、その中のひとつに、日本人のための計算式があります。
血清クレアチニン値(Cr)と年齢・性別から求めるもので、eGFRcreatと呼ばれます。
eGFRcreatは、つぎの計算式で求めます。
eGFRcreat( mL/min/1.73m2)= 194 × Cr-1.094 × 年齢-0.287
eGFRcreat( mL/min/1.73m2)= 194 × Cr-1.094 × 年齢-0.287 × 0.739
ただし、小児の場合は、これと異なる計算式で求めるのが適切とされています(日本小児腎臓病学会)。
上述のように血清Cr は腎機能が50%を下回らないと上昇しないため、eGFRで初期の腎機能障害を発見することはできません。
また、eGFRは、同じ年齢・性別のなかでの平均的な体格を前提にして計算されています。よって、筋肉の減少した高齢者や女性では、血清Cr値は低値を示すことから、実際のGFRよりも、eGFRは高めに算出されます。
eGFR値を解釈するとき、参考となる基準として、慢性腎臓病(chronic kidney disease:CKD)の重症度分類(ステージ分類)があります。
そこでは、eGFR値が、「90以上」では正常または高値、「60 ~ 89」では正または軽度低下、「45 ~ 59」では軽度~ 中等度低下、「30 ~ 44」では中等度~ 高度低下、「15 ~ 29」では高度低下、「15未満」では末期腎不全 (ESKD)とされています。
肝機能検査の基礎知識を解説します。
肝臓は、人体最大の実質臓器であり、同時に最も多様な機能を発揮する臓器です。
肝臓の主な機能は、①蛋白質、糖質、脂質などの物質の合成と異化、②胆汁の生成と排泄、③人体にとって有害な物質の解毒、分解、排泄、④血液凝固線溶因子とその制御因子産生と異化による止血機能の調節、⑤門脈系を中心にした循環調節です。
肝機能に異常が無いかを、複数の検査を実施して確認します。
なかでも、血液中のAST、 ALT、LD、γ−GTP、ALP、ChE、ビリルビンは、もっとも基礎的な検査です。
AST、 ALT、LDは、肝臓実質細胞が損傷されると異常値を示します。
また、γ一GTP、ALPは、肝細胞から十二指腸のファーター乳頭に至る胆汁の通過経路に障害が起きると異常値を示します。
さらに、ChEは、肝臓の合成能の重要な指標になります。
そして、ビリルビンは、その生成、代謝、排泄のプロセスのどこに障害があるかを示す重要な指標になります。
ASTやALTは、分布する組織が傷害を受けると、血中に酵素が流出してくることから、「逸脱酵素」と呼ばれます。
肝細胞壊死を評価する検査です。
ASTは、肝細胞、心筋、骨格筋、腎などに広く分布する酵素です。ALTはほぼ肝臓に限局しています。
ASTやALTは、値の高さが緊急性を反映するわけではありません。例えば、急性肝炎の場合、急激に肝細胞が壊れ、1000を超える数値になることもあります。
一方、慢性肝炎では、ゆっくりと肝細胞が傷害されるので、重症であってもそれほど高い値を示しません。
また、 肝硬変では、壊れる細胞が減少しているので、数値が基準範囲内となることがあります。
AST/ALT比は、肝傷害の病態の鑑別に役立ちます。肝細胞中の酵素含有量は、ASTはALTに比べて約3倍多いですが、血中半減期はASTがALTに比べ短いからです。
なお、肝臓に病変を認める疾患(肝炎、肝がん、肝膿瘍など)以外でも、AST・ALTは高値を示すことが知られています。胆石症、胆管がん、膵がんなど、胆管に病変が及び、胆管の閉塞を認める場合には、胆汁のうっ滞に伴って、肝細胞傷害を認めます。後述する胆道系酵素(ビリルビン・γ-GT・ALP)と合わせた評価が必要です。
LDHは、肝臓、心臓、 骨格筋、赤血球など、全身の組織に分布する逸脱酵素です。
これらの組織に傷害がおきると、LDHの血中濃度が上がります。
LDHには構造の違う5つのアイソザイム(LDH1〜LDH5)があります。
心筋、赤血球にはLDH 1、LDH 2が多く含まれています。また、肝細胞、骨格筋にはLDH 4、 LDH 5が多く含まれています。
LDHのアイソザイムを検査することで、傷害された臓器・細胞を推定することができます。
また、ASTとの関係を見ることでも、傷害された臓器を推定することができます。
たとえば、急性肝炎などではLDHは、 ASTやALTとほぼ同様に上昇しますが、溶血性貧血や悪性貧血などの赤血球の傷害では、ASTに比べてLDHが優位に上昇します。
γ−GTPは、腎臓、膵臓、脾臓、小腸などの様々な臓器に分布する酵素です。
γ−GTPは、胆汁うっ滞や、薬物・アルコールの摂取で誘導され、血液中の活性が増加するため、「誘導酵素」と呼ばれることがあります。
血中に存在するγ−GTPは、ほぼ肝臓由来に限られているため、 γ−GTPの増加は、肝・胆道系障害、あるいはアルコール過量の指標とされます。
γ−GTPが上昇する疾患の代表的なものは、胆石症、 肝炎、肝硬変、脂肪肝、アルコール性肝障害、薬剤性肝障害などです。
なお、γ−GTPは、単独で疾患が分かる検査項目ではないため、ほかの検査も確認することが重要です。たとえば、肝・胆道系疾患ではALPとγ-GTPとがともに上昇します。
ALPは細胞膜に存在する酵素で、肝臓以外の臓器(骨、胎盤、小腸など)にも含まれ、その由来によって5種類のアイソザイムALP1〜ALP5に分類されています。
ALPが異常値を示す疾患としては、閉塞性黄疸、 肝内胆汁うっ滞のような肝・胆道系疾患と骨病変(転移性骨腫瘍など)が考えられ、その際は、アイソザイムを確認することで由来を推測できます。
なお、ALPの基準範囲は広く設定されていますが、健常人では、あまり変化しませんので、前回値からの変動があるときは、基準範囲内であっても着目する必要があります。
ChEは、肝細胞で合成・分泌される酵素です。
肝臓の合成能に障害があるとChEは減少するため、肝臓の合成能の重要な指標になります。
たとえば、肝疾患の経過観察や重症度の判定のほか、 悪性腫瘍や消耗性の疾患での全身状態の把握、手術侵襲の程度の判定などに利用されています。
ChEは脂質代謝とも関連があり、高脂血症、脂肪肝、肥満、ネフローゼ症候群などでは高値になります。
なお、ChEは、有機リン系農薬中毒で、著しい低値になります。
ビリルビンは、いわゆる胆汁色素です。
血清中のビリルビンが増加して2~3mg/dlになると、皮膚や粘膜が黄染するなど、明らかな黄疸が現れます。
ビリルビンは、老化赤血球由来のヘモグロビンと、筋肉由来のミオグロビンが、脾臓で分解されて生成されます。
このビリルビンは間接ビリルビン(非抱合型)と呼ばれ、不溶性です。
間接ビリルビンは、血中でアルブミンと結合して肝臓に運ばれ、グルクロン酸抱合を受けます。
このビリルビンは、直接ビリルビン(抱合型)と呼ばれ、水溶性です。
直接ビリルビンが胆汁の成分として、胆嚢・胆管を通って十二指腸ファーター乳頭から排泄されます(なお、十二指腸に入ったビリルビンは、腸内細菌の働きによってウロビリノーゲンになり、便中や尿中に排泄されます)。
したがって、赤血球の多量の崩壊、肝細胞での摂取・抱合障害、肝細胞障害、胆管閉塞など、ビリルビンの生成、代謝、排泄のプロセスのどこかに障害があると、ビリルビンは異常値を示します。
そして、増加しているビリルビンの種類が分かれば、肝臓へ至る前、肝臓、肝臓の通過後のどこに障害があるかを推定することができます。
例えば、間接ビリルビンが優位に上昇しているときは、疑う疾患に溶血性黄疸が挙がりますし、また、直接ビリルビンが優位に上昇しているときは、疑う疾患に閉塞性黄疸や胆汁うっ滞性肝障害などが挙がります。
なお、尿中に排泄されるビリルビンは、水溶性の直接ビリルビンだけです。
間接ビリルビンは、血液中でアルブミンと結合しているので腎糸球体で濾過されないからです。
血清中の直接ビリルビンが異常高値を示す病的な場合には、尿中の直接ビリルビンは陽性になります。
肝臓では、たとえば、アンモニアが解毒されます。
腸管内の腸内細菌で生成されたアンモニアや、肝臓でタンパク合成に利用されなかったアミノ酸から生じるアンモニアを尿素に変え、無毒化します。
無毒化された尿素は、腎において尿中へ排泄されます。
ツーボイントアッセイとは、反応開始後の特定の2つの時間の吸光度を測定し、単位時間当たりの反応速度を求める方法です。
この方法は、最初の測定時を、2回目の測定値から引くことに特徴があります。
すなわち、ワンポイントアッセイのように、盲検を作製しなくてもよいのがメリットとなります。
ワンポイントアッセイとは、反応開始一定時間後に反応を停止し、生成物の量あるいは基質の減少量を測定する方法です。
この測定法は、反応開始時に有する検体および試薬の吸光度を除去するため、すべての検体を盲検する必要があります。
なお、この方法は「エンドポイントアッセイ」と呼ばれていたこともあります。
現在、用手法の酵素検査はこの方法で測定されています。
炎症マーカーについて概要を解説します。
炎症は、体内の組織の傷害・崩壊や悪性腫瘍の転移などに対応し、組織を修復しようとする反応です。
目に見える症状としては、痙痛や発熱、腫脹、発赤があります。
「炎症マーカー」とは、この炎症反応を把握するための検査の対象となるものです。
代表的なものにCRPがあります。
体内に病原微生物が侵入して、組織の損傷が生じたりすると、マクロファージなどの免疫系の細胞は、サイトカインを産生します。
サイトカインの刺激により、肝臓から、CRPなどの急性相反応物質が血中に放出されます。
CRPは、炎症が無い状態では、ほとんど産生されていません。
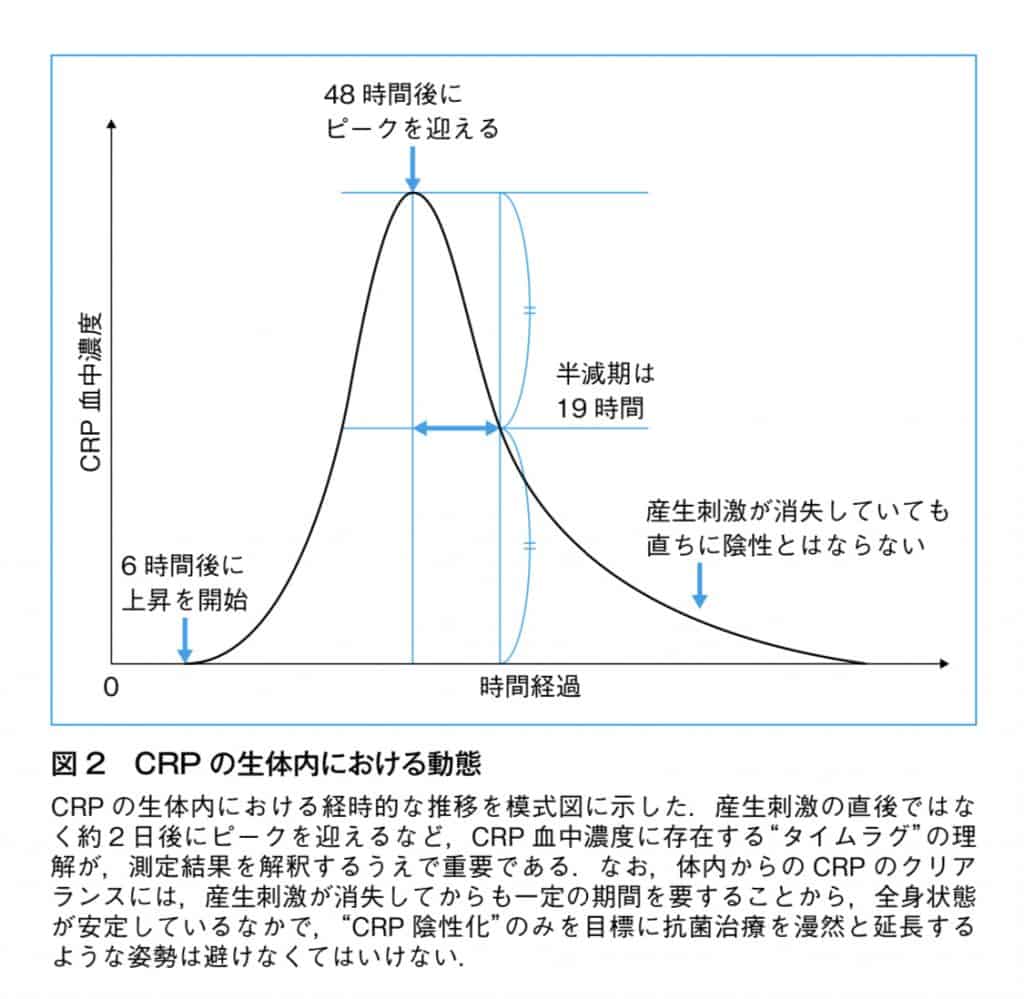
しかし、炎症が起これば数時間以内に上昇し、2〜3日で最高値を示します。
その後、炎症の収束につれて、7日〜10日ほどで消失します。
なお、CRPの血中の半減期は、約18時間です。
血中濃度が素早く変動するため、炎症の状態を鋭敏に反映します。
CRPが上昇する疾患には、たとえば、細菌感染症、ウイルス感染症、外傷、手術後、全身性エリテマトーデス、サルコイドーシス、心筋梗塞、悪性腫瘍、クローン病、潰瘍性大腸炎、慢性関節リウマチ、急性膵炎、敗血症、肺炎、血管炎などがあります。
CRPの上昇の程度はその組織障害の程度を示します。
以上の理由で、CRPは、病態把握や経過観察に用いられています。
検体は血清を用います。
基準範囲は0.3mg/dL以下です。
なお、慢性的な炎症のある患者では、CRPの測定値が恒常的に0.3mg/dLを上回る値となっていることがほとんどです。
白血球数や白血球分画も、炎症の有無や程度を判断するのに重要な指標となります。
白血球には好中球、リンパ球、単球、好酸球、 好塩基球の5種類の細胞があります。
CRPの増加に加えて、白血球数の増加と好中球の割合の増加を認めたときは、細菌感染症を疑います。
なお、白血球の血中の半減期は、約6時間です。
したがって、炎症が起きれば、CRPよりも早く上昇し、また、炎症の改善があれば、自血球数の減少は、CRPの低下よりも早く現れます。
検体は、EDTA採血管を用い、全血を使用します。
白血球分類は、自動分析機で測定可能です。
精査が必要な症例では、血液標本をつくり、数や形態を顕微鏡で観察します。
基準値は成人で、自血球数が「3,500~9,000/μL」、また、白血球分類が、好中球「40〜60%」、リンパ球「18〜50%」、単球「2~10%」、好酸球「1〜5%」、好塩基球「0〜2%」です。
ROC曲線について解説します。
ROC曲線は、検査の感度と特異度の関係を視覚的に表します。
ROC曲線は、検査間の有用性の比較や、最適なカットオフ値の設定に有用です。
ROCは「receiver operator characteristic」の略です。
ROC理論は、第2次世界大戦中に、レーダーのノイズから敵機を正しく検出するために考え出された理論です。
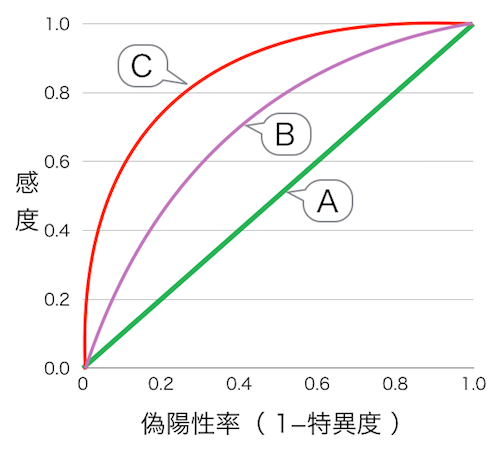
ROC曲線は図に示すように、縦軸を検査の「感度」とし、横軸を検査の「偽陽性率(1一特異度)」としたグラフです。
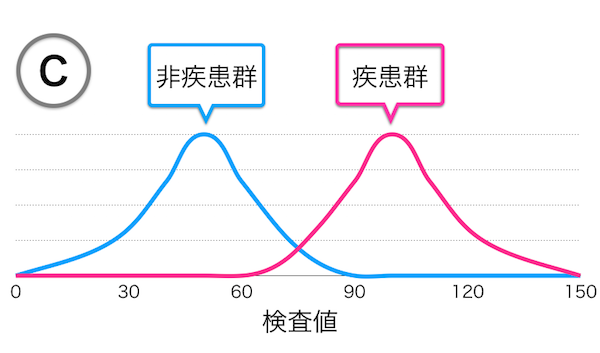
ちなみに、グラフA,B,Cに対応するヒストグラムのイメージは、つぎのようになります。
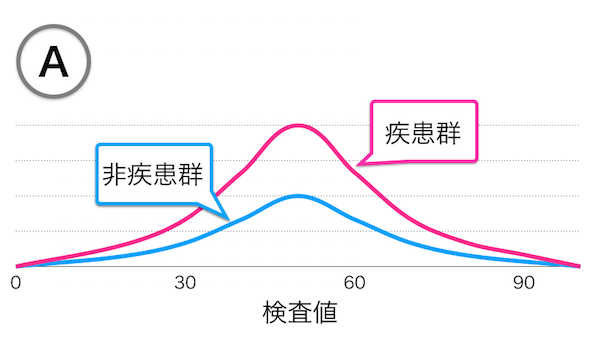
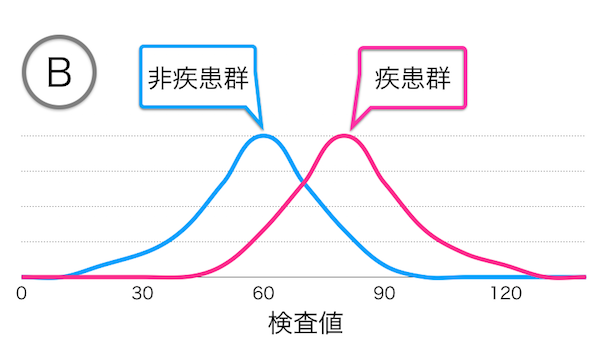
疾患群と非疾患群の両者の分布が同じになる検査では、ROC曲線は、グラフAのように対角線となります。
一方、両者の測定値の分布が離れている検査では、分離の程度に応じて、ROC曲線は、グラフBやCのように左上の方向に向かって膨らみます。
曲線がグラフの左上(感度が1で、1一特異度が0)に近づくほど、正確な検査と評価できます。
上記の図の場合は、グラフCの検査が、もっとも正確な検査と評価されます。
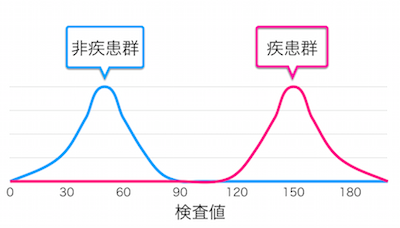
なお、疾患群と非疾患群の両者の分布が、下図のように完璧に分離されている理想的な検査の場合、ROC曲線は、左上の角(感度が1で、1一特異度が0)を通る、直角に折れ曲がった線となります(赤の破線のようなグラフになり、曲線ではなくなります)。

β-D-グルカンは、真菌であるカンジダ属やアスペルギルス属などの細胞壁骨格を構成する主要な成分です。
正式には「(1→3)一β一D一グルカン」と表記します。
β-D-グルカンは、真菌の出芽のとき、または糸状菌菌糸の先端発育のとき、内因性グルカナーゼの作用によって、細胞外へ遊離されます。
侵襲性または播種性真菌症のマーカーとして利用することが可能です。
測定法としては、現在のところ、カブトガニ凝固系を利用したものとして、比色法と比濁法の2種類の方法があります。
なお、血清以外でも髄液や腹水中のβ一D一グルカン値を測定する有用性も報告されています。
エンドトキシンとは、グラム陰性菌の菌体にある耐熱性の毒素です。
“endo”は「内」を意味する接頭辞、“toxin”は「毒」「毒素」を 意味する英語です。
毒素であるエンドトキシンは、リポ多糖体です。
エンドトキシンには、発熱作用、ショックの惹起、マクロファージの活性化、補体の副経路の活性化、DICの誘導、アジュバント効果、マイトジェン効果、サイトカイン産生誘導など、さまざまな影響をもたらします。
基準値は、およそ5pg/ml~10pg/ml以下です。