誤嚥性肺炎について、学んだことを書いていきます。
説明用の記事ではないので、内容はごちゃごちゃですが、あしからず。
食物や唾液などが、声帯を超えて気管内に入ることを「誤嚥」という
ムセや咳の無い誤嚥もある(不顕性誤嚥と呼ばれる)
日中の嚥下に問題がなくても、夜間睡眠中に、唾液や逆流してきた胃内要物を少量誤嚥している場合もある
口腔内は、温度・湿度・栄養の 3 つの条件が揃っているため、 数百種の細菌が口腔細菌叢(オーラルフローラ)を形成している
唾液 1ml あたり、細菌は 107~ 1010個いると言われている
誤嚥により、食物や唾液を介して、口腔内の細菌が気管に侵入する
全ての誤嚥が肺炎に繋がるわけではなく、肺炎を発症するかどうかは、誤嚥物の量、内容、呼吸・喀出機能、免疫機能のバランスで決まる
感染には、口腔内のレンサ球菌や嫌気性菌など、様々な菌が関与する
日本人は、がん、心筋梗塞(虚血性心疾患)に次いで、肺炎・気管支炎が、死因として多い。
令和元年の日本人の死因第6位(男子22899人,女子17486人)
誤嚥性肺炎による死亡者は,2030年には男子77,000人,女子52,000人程度まで増加する予測があった(東京都健康安全研究センター年報69巻271-277 (2018))
食べ物が入って生じる肺炎は、刺激によって生じる肺炎。広い意味での化学性肺臓炎(誤嚥性肺臓炎とよばれることがある)で、抗菌薬によって治療できる肺炎は細菌性肺炎(誤嚥性肺炎)とよばれる。
高齢者の肺炎は、口の中の細菌(口腔内の常在菌である嫌気性菌が主)が肺に入って発症する「誤嚥性肺炎」の割合が高い。
嚥下性肺疾患研究会が、2004~2005 年まで 1 年間、20 施設の病院で前向き調査を行った結果、全肺炎入院症例の約 7 割が誤嚥性肺炎であった。
誤嚥とは、食物や唾液が誤って咽頭から喉頭・気管に入ってしまう状態。
不潔な唾液中には 1 ml 中に1億の細菌が存在すると言われている。
すべての誤嚥が肺炎に繋がるわけではなく、誤嚥に引き続き肺炎が生じるかどうかは、侵襲と抵抗のバランスで決まる。
口腔汚染、乾燥、う歯、歯槽膿漏、無歯顎、義歯不良などがある場合は、誤嚥性肺炎を疑う。
誤嚥に多く見られる症状は、発作的な咳(咳き込み、むせ)。
健常者でも誤嚥してむせることがある(通常は誤嚥物が喀出されるので問題なし)。
誤嚥はとくに夜間では健常人にもしばしばみられる。咳反射や声門閉鎖や喉頭蓋の反転(嚥下)、繊毛などのクリアランス機構により異物は排除される。高齢者ではこれらの機能が低下し、誤嚥性肺炎が増加する。
咳反射や嚥下機能が低下する要因の一つとしてサブスタンスP の減少が知られている。サブスタンスP は、ドパミンにより産生が促されるが、脳血管性
誤嚥性肺炎の場合、食べ物や唾液に、口の中の菌が混ざって、気管に入り、肺に流れ込んだ細菌が繁殖する。
高齢(とくに寝たきり)になったり、脳血管疾患の後遺症があったりして、飲み込む機能(嚥下機能)が衰えると発症しやすい。
誤嚥をきたす疾患には,脳血管障害、神経筋疾患、頭頸部腫瘍、喉頭麻痒、ウ
栄養状態が不良であることや免疫機能の低下なども発症リスク。
他方、嘔吐などで食物と胃液を一度に多く誤嚥して発症する場合もある。
誤嚥には大きく分けて,顕性誤嚥と、気づかないうちに唾液や胃液などが肺に入る、「不顕性誤嚥」に分けられる。
誤嚥性肺炎は、ゆっくりと進行する。
誤嚥性肺炎の症状は,一般の肺炎の症状と同様で咳、痰、発熱、呼吸困難
高齢者では典型的な症状がないことがある。何となく元気がない、微熱が続く、食欲不振、顔色がすぐれない、のどがゴロゴロする、痰が絡むような咳が出る、食事の後にがらがら声になる (ゼイゼイいう)なども症状と捉える。
高齢者肺炎の特徴として、意識障害を随伴する事から診断が遅れ重症化、死亡率が高くなる傾向にある。
65歳以上の市中肺炎患者48例において、発熱、咳嗽、喀痰など典型的症状を認める症例は56%であったとの報告がある(臨床症状のみでの早期発見が困難ということ;Harper C, Newton P: Clinical aspects of pneumonia in the elderly veteran. J Am Geriatr Soc 1989; 37: 867-872)。
誤嚥性肺炎の予防は、病気に対する抵抗力を高める、飲み込む力を保つ、口腔内を清潔にするなど。
口腔ケアにより特別養護老人ホームに入所している高齢者の,、発熱および肺炎の発生が低下することは実証されている(第42回日本老年医学会学術集会記録<ワークショップIV: 口腔ケアと高齢者のQOL>3. 誤嚥性肺炎予防における口腔ケアの効果米山武義)。
誤嚥をきたしやすい病態には、神経疾患(脳血管性障害、中枢性変性疾患、パーキンソン病、認知症)、寝たきり状態、口腔内の異常(歯の嚙み合わせ障害、口内乾燥、口腔内悪性腫瘍)、胃食道疾患(食道運動異常、悪性腫瘍、胃食道逆流、胃切除)、医原性(鎮静薬、睡眠薬、抗コリン薬などの口内乾燥をきたす薬剤、経管栄養)などがある。
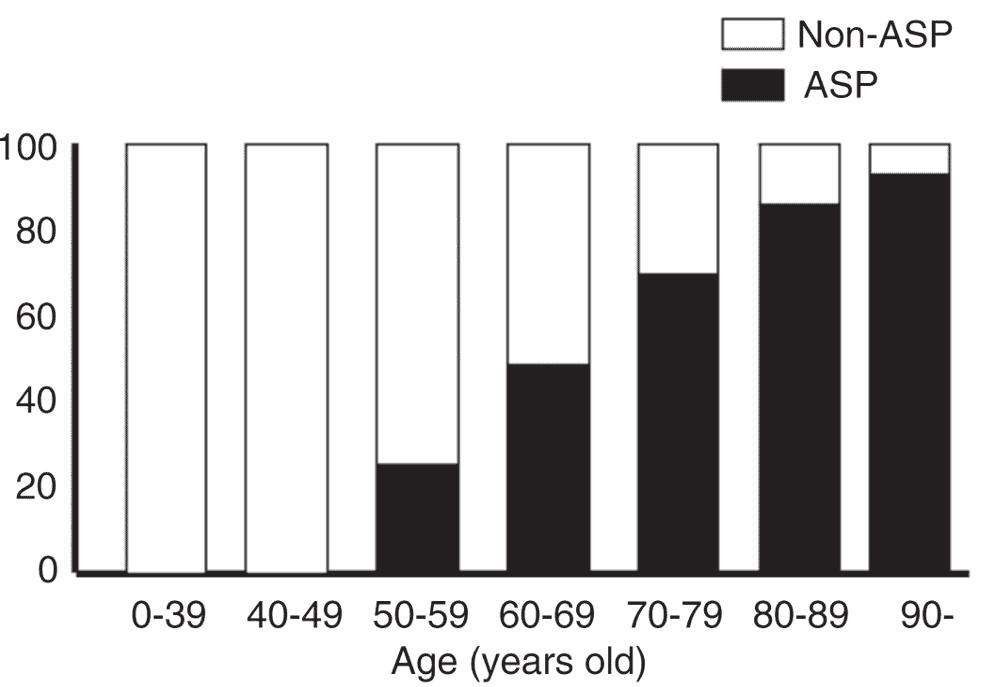
誤嚥性肺炎の比率は、年齢とともに増加する(日本の22病院を対象にした前向き調査(対象は、2歳から101歳までの肺炎入院患者589人。誤嚥性肺炎の発生率は、市中肺炎では60.1%(264/439例)、院内肺炎では86.7%(130/150例)で、誤嚥性肺炎の比率は年齢とともに増加した(下図:High incidence of aspiration pneumonia in community- and hospital-acquired pneumonia in hospitalized patients : a multicenter, prospective study in Japan. Journal of the American Geriatrics Society 56(3), 577-579, 2008)。
入院肺炎症例の年代別にみた誤嚥性肺炎(ASP)と誤嚥性肺炎以外の肺炎(Non-ASP)との比率-High incidence of aspiration pneumonia in community and hospital acquired pneumonia in hospitalized patients : a multicenter, prospective study in Japan. Journal of the American Geriatrics Society 56(3), 577-579, 2008
誤嚥性肺炎を発症すると、いったん絶食になり、短期的に末梢静脈栄養(PPN)で管理されることが多い。しかし、PPNではエネルギー量が不十分(一日あたり1000kcal程度が限界)。また、絶食によって腸が使われなくなることで腸管粘膜が委縮するうえ、治療のための抗菌薬の投与により多くの腸内細菌が死滅する。唾液の分泌が減って口腔内の自浄作用が低下する結果、栄養状態・口腔環境が悪化しやすい。
誤嚥性肺炎が進行すると肺膿瘍や膿胸を合併することがある。
誤嚥を示唆する状況
口からよだれや食べ物が垂れている
嚥下開始に時間がかかる
嚥下の前後,嚥下中に咳をしたり窒息したりする
嚥下後に湿性のゴボゴボした声を出す
甲状腺・喉頭の挙上が低下・欠如
一口に対し複数回嚥下する
鼻から食べ物や液体が漏れる
口腔内に食べ物をため込む
ゆっくり,または早く食べ物を口に入れる
次の一口を受け入れるまでに時間がかかる
食事を終えるのに時間がかかる
嚥下中の頭部・頸部の位置がおかしい
嚥下時に痛みを伴う
口腔,咽頭の感覚低下
medicina 45 巻 10 号 1830-1833 より
嚥下機能障害をきたしやすい病態
嚥下機能障害をきたしやすい病態-日本呼吸器学会:医療・介護関連肺炎(NHCAP)診療ガイドラインより 胃食道逆流
ちなみに、逆流した消化管内容物も誤嚥性肺炎の原因となる。高齢者では特に就寝時に多くなる。嚥下機能が低下すると、容易に誤嚥し、胃酸を含む消化管内容物が下気道に障害を与える。
食道内逆流や胃食道逆流による肺炎は、食後すぐに臥床することでリスクが高まる(食後少なくとも1 時間程度は車椅子に座っていることが望まれる)。病棟で車椅子に乗車する時間を徐々に増やすことが重要。
リクライニング車椅子やチルトリクライニング車椅子に乗車させ、休憩をとりながら、90 °座位に近い位置で座位をとらせると、座位耐久性が向上する。
食道の蠕動が不良になると、胃食道逆流症が生じやすくなる。
胃酸により障害を受けた肺をベースに肺炎を合併することがある(症状は喘
便秘による排便困難から腹圧を上げると胃食道逆流が誘発される。
胃食道逆流症を増悪しやすい薬剤として、カルシウム拮抗薬や、亜硝酸薬、キサンチン製剤、β刺激薬、プロゲステロン製剤、抗コリン薬、抗精神病薬、ベンゾジアゼピン系てんかん薬などがある。
低用量アスピリン内服により胃食道逆流が発症しやすくなったり、喘息治療薬であるキサンチン製剤の投与により胃食道逆流が悪化したりする点に注意。
経管栄養をやりはじめたときから、できるだけ車椅子へ乗車するようにし、覚醒の向上や体幹機能、呼吸機能の向上を図るべき。
夕食後にベッドで臥床するのなら、胃食道逆流が疑われる患者には、夜間就寝時も30 °程度ギャッチアップして寝るように指導する。
欧米では食事を誤嚥して生じる肺炎を antero-grade pneumonia というのに対して、逆流による肺炎をretrograde pneumonia と呼ぶ。胃液の逆流で生じる嚥下性肺炎をMendelson 症候群という。
診断と検査
嚥下性肺疾患診断フローチャート(日本呼吸器学会成人院内肺炎診療ガイドライン)を参考に用いる。
血液検査では白血球数やCRP、酸素分圧などから重症度を評価。胸部単純X線撮影や胸部CTによる肺炎の部位同定も。無気肺や肺水腫、膿胸なども評価する。
炎症に最も敏感に反応するのは白血球数の上昇で、数時間以内に起こる。
CRPの増加は半日後から始まり、2~3日目にピークとなる。 ただし、肝疾患患者や、副腎皮質ステロイドなどの免疫抑制剤を用いている患者では CRPは上昇しにくいと言われる。
桿状核好中球の増加も参考になる。白血球目視分類の基準範囲は、桿状核好中球 0.5 ~6.5%、分葉核好中球 38.0~74.0%である。
胸部X線写真やCT 像として、誤嚥性肺炎は、肺胞性陰影(consolidation)、不規則な粒状陰影(右下葉中心)が多区域に出現、横隔膜や心陰影に重なる下葉背側に生じやすい。
血液検査の必須項目としては、T-P(トータルプロテイン)、ALB(血清アル脱水 を合併している場合が多いことを念頭に置く。
採血と同時に、以下の検査も追加する。
喀痰(グラム染色,培養,感受性)
良い痰が取れれば特徴的なグラム染色像が得られる。
検体の採取は抗菌薬投与前に行う。
検体は、喀痰や吸引痰、気管内吸引痰などが対象になる
喀痰は、肉眼的な品質評価も大切。
Miller & Jones の分類で、P2もしくはP3の喀痰が適する。なお、Geckler分類を用いることは適さない(Geckler分類での良質な喀痰とは、扁平上皮細胞が少ないことであるが、誤嚥性肺炎では、喀痰に扁平上皮細胞が多く混入しているためである)。
そういった痰は、嫌気性菌が繁殖し、悪臭のあることもしばしば。
喀痰のグラム染色(唾液の誤嚥)では、扁平上皮細胞が好中球と一緒にフィブリンに絡まれている像や、多数の好中球に複数種類の口腔内常在菌が貪食されている像が見られる。
喀痰のグラム染色(逆流物の誤嚥)では、食物残渣(低倍率で見える)や、でんぷん顆粒(高倍率で見える)、好中球に捕食された複数種類の口腔内常在菌(高倍率で見える)が確認される。
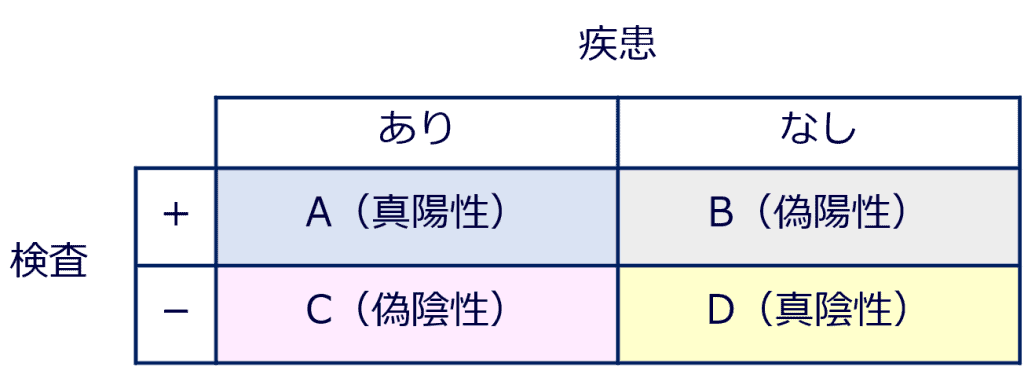
多菌種貧食像は、特異度が高い(92%)とする報告がある(『誤嚥性肺炎の微生物検査』Medical Technology Vol.40 No.10:1098-1104, 2012)。なお、特異度が高い検査は、一般的には、陽性なら病気を持つ確率が高い(偽陽性が少ない)。
感度と特異度-日本疫学会WEBサイト参考
感度 特異度
培養では口腔内常在菌の発育が認められる。
培養で発育する菌種は、たとえば、以下のものが代表的。
ただし、起炎菌なのか、口腔や気道の定着菌の混入に過ぎないのか、培養では判断が難しい(なお、日々のルーチン検査では喀痰はほとんど嫌気培養されないため、嫌気性菌の検出は一般的でない)。
黄色ブドウ球菌(MRSA含む)
緑膿菌
Klebsiella pneumoniae
Klebsiella oxytoca
大腸菌 ESBL
Proteus mirabilis ESBL
Klebsiella oxytoca ESBL
Enterobacter cloacae
Enterobacter aerogenes
Citrobacter koseri
肺炎球菌
Haemophilus influenzae
Moraxella catarrhalis
GroupB Streptococcus
Group G Streptococcus
Group F Streptococcus
Stenotrophomonas maltophilia
Corynebacterium sp.
Enterococcus faecalis
Candida albicans
Candida glabrata
Candida tropicalis
Candida krusei
Candida parapsilosis
誤嚥性肺炎と輸送容器:嫌気ポーター(ケンキポーター)
誤嚥性肺炎では、嫌気性菌が関与するため、嫌気性菌の検出が必要な場合もあるところ、嫌気性菌を検出するためには、検査室(あるいは外注先ラボ)まで、嫌気状態を保つ必要がある。
そのために、ケンキポーターなどの嫌気専用の輸送容器が必要である。
血液培養2セット
血流感染の有無の確認
陽性の場合は概ね24時間以内に菌が発育
尿中肺炎球菌抗原
嚥下評価
誤嚥の原因疾患の診断・治療をし始めるときに、嚥下評価が必要。
嚥下評価ができる医師は、主に気管食道科や耳鼻咽喉科の専門医である。
専門医に評価してもらうことが何よりも重要。
「誤嚥あるいは嚥下性肺炎」イコール「経口摂取禁止が必要」ではないことに注意。
嚥下性肺炎の患者を、絶食にして胃痩を増設しても、嚥下性肺炎を繰り返す患者も存在する。
口頃の口腔衛生の保持や、睡眠時における寝床の工夫の方が重要。
嚥下動態や誤嚥の有無は、時間とともに変化する。たとえば、脳血管障害に伴う誤嚥では、急性期と回復期では、内容が違ってくる。
誤嚥する患者が,すべてムセ症状がある訳ではない。
ベットサイドの診察だけでは、誤嚥を見逃す。
嚥下内視鏡検査は行うべき。また、嚥下造影検査まで、行った方が良い。
検査方法は、スクリーニング法 (ベッドサイドでの嚥下機能評価、嚥下時の動脈血酸素飽和度モニタリング、唾液反復嚥下試験、飲水試験、簡易嚥下誘発試験など)および嚥下機能評価法 (飲水試験、嚥下造影検査、嚥下内視鏡検査、喉頭鏡による嚥下評価、嚥下圧測定、簡易嚥下機能誘発試験、嚥下誘発試験、インジウムクロライドなど放射性同位元素を用いた口腔内容物の肺内取り込み検査)など。
不顕正誤嚥の検出については、two-step法(simple two-step swallowing-provocation test,STS-SPT)やendoscopic supine swallow-evoking test(ESSET)が有用。
機能評価により嚥ド障害の存在が認められたら、食物を用いない嚥下訓練である間接訓練や、食物を用いた嚥下訓練である直接訓練(代償的アプローチ)を実施する。
QOL
誤嚥するから経口摂取禁止となったら、どうか。
制限付きで食事を口から摂取できる方法を検討するべき。
患者背景や宗教観人生観を考慮しつつ、どのような選択肢が良いの、十分に話しあって決める必要がある。
気管切開が必要な状態が永続的であると見込まれる場合、誤嚥防止手術を検討する(術後は発声機能が失われる)。
治療
肺炎の存在が確認された場合は抗菌薬をすぐ投与する。
少量の誤嚥で肺炎・気管支炎発症にいたらない場合は、抗菌薬を投与せず、その後の厳重な経過観察が望ましい。
胃内容物の嘔吐に伴う誤嚥は、すぐさま抗菌薬を投与すべき(気道バリアを傷害するため)。
急性期の誤嚥性肺炎の抗菌薬投与時は、同時に嚥下反射機能改善薬(ACE阻害薬,アマンタジンなど)を投与することがいいという見解もある。
市中での誤嚥性肺炎であれば,① Peptostreptococcus spp. ② Prevotella melaninogenica ③ Fusobacterium spp. の3グループの口腔内嫌気性菌をカバーする必要があり、クリンダマイシンやアンピシリンナトリウム・スルバクタムを選択する。
院内での誤嚥性肺炎であれば、タゾバクタム・ピペラシリンやセフタジジム,
誤嚥性肺炎は、治療を開始して改善傾向を示していても、経過中に再び増悪することがある(誤嚥を繰り返しているのか、菌交代により抗菌薬が効かなくなったのかを判断する)。
なお、鎮咳薬は咳嗽反射の惹起を阻害するため、不顕性誤嚥のリスクを上昇させる。
JAID/JSC 感染症治療ガイドライン―呼吸器感染症によると、入院治療の第一選択薬は、l耐性菌リスクなしの場合、SBT/ABPC 点滴静注 1 回 1.5~3g・1 日 3~4 回。耐性菌リスクありの場合、以下のいずれか。
TAZ/PIPC 点滴静注 1 回 4.5g・1 日 3~4 回
IPM/CS 点滴静注 1 回 0.5~1g・1 日 2~4 回
MEPM 点滴静注 1 回 1g・1 日 2~3 回
DRPM 点滴静注 1 回 0.5~1g・1 日 3 回
BIPM 点滴静注 1 回 0.3~0.6g・1 日 3~4 回
なお、肺炎治療の効果判定の方法として、喀痰のグラム染色は有用。抗菌薬が効いていれば、菌の数が目に見えて減少したり、細菌の形態が変形したりする現象が観察できる。
予防
誤嚥性肺炎は、嚥下機能訓練、口腔ケア、胃食道逆流の予防、薬物、ワクチン接種(肺炎球菌ワクチン,インフルエンザワクチン)による肺炎予防など、包括的アプローチで発症リスクを低減させ、再燃を減らすことができる。
口腔ケア(義歯の管理も)
食形態の調整
誤嚥を防ぐ食事介助
食後30分程度の上体挙上(ギャッジアップ)
嚥下リハビリテーション
嚥下機能を改善する薬剤の利用
嚥下機能を低下させる薬剤の中止
栄養改善による免疫力の向上
呼吸理学療法
ワクチン接種(肺炎球菌,インフルエンザ)
嚥下機能改善手術
誤嚥防止手術(気道・食道の分離)
予防策としての薬物療法に、アンジオテンシン変換酵素(ACE)阻害薬が
脳梗塞後の患者は、抗血小板薬のシロスタゾールが肺炎発症予防に有効であるとの報告がある。
呼吸・喀出機能を保つための呼吸理学療法も有効。
摂食介助では、食塊を形成しやすいものや、液状食品に「とろみ」をつけるための添加剤である増粘剤を使用するとよい。
食事の体位は頚部前屈位30度仰臥した姿勢をとる。逆流を防ぐために食後2時間程度座位を保つなどの工夫が必要。
胃食道逆流によるメンデルソン症候群が疑われる場合は十二指腸EDチューブによる経管栄養を行うこともありえる。
脳の活動を低下させるβブロッカー、鎮咳剤、抗ヒスタミン剤、精神安定剤、抗不整脈薬などは最小限にとどめる。
外科的に腸痩造設や喉頭気管分離術等の誤嚥防止手術の提案もありえる。
手術では、喉頭機能を犠牲にするため術後は発声不能となり、永久気管孔を造設するデメ リットがあるが、誤嚥防止術により、誤嚥・ 肺炎のリスクがなくなるため、全身状態の安定や回復をもた らすし、介護のハードルを低くする。
どのような代替栄養療法によっても、唾液の誤嚥等による誤嚥性肺炎は予防できないと言われている(長期にわたって代替栄養が必要な場合には、胃瘻などの経管栄養により、栄養状態を改善させることが推奨されるが、胃瘻造設自体が肺炎予防に寄与するという報告はない:日本耳鼻咽喉科学会嚥下障害診療ガイドライン2018より抜粋)。
口腔ケアの効果
有名な研究がある(Pharma Medica vol.35 No.82017 p27)。
全国11ヵ所の介護老人福祉施設の入所者を対象に介入研究。
口腔ケアを積極的に行った口腔ケア群と、今までどおりの口腔ケアに委ねた対照群とを比較(25ヵ月間の検討)。
積極的な口腔ケア群は、対象群よりも肺炎の発症率が低かった(p<0.05)。
プロトンポンプ阻害薬(PPI)と誤嚥性肺炎
PPIが、誤嚥性肺炎と関連しているという報告がある。
原因は、胃内のPH低下による、殺菌効果の低下。
胃内容物中の細菌が増加することで、逆流物が気管に入った場合に誤嚥性肺炎になるリスクが高まる。
誤嚥を見つけたときの対処
経過観察
ドレナージ(呼吸理学療法の分野では「体位排痰法」と呼ばれる)
呼気介助(呼吸に合わせて胸郭を圧迫して排誤嚥物を促す)
スクイージング(ドレナージ体位を取り、誤嚥物の貯留する胸郭を呼気時に圧迫し、吸気時に開放する手技)
ハフィング(声門を開いたまま、強制的に呼出をおこなう)
咳嗽介助(咳嗽に合わせて胸部または腹部を徒手的に固定あるいは圧迫する)
気管圧迫法(経皮的に気管を圧迫することで咳嗽反射を誘発する)
経口摂取再開の条件
バイタルサインが安定している
リスク管理がされている
意識障害がない
脳血管障害の進行がない
嚥下反射を認める
十分な咳ができる
出典:誤嚥性肺炎時の経口摂取の進め方 – 段階的摂食訓練の方法と注意点 – ニュートリションケア 11(5): 474-475, 2018.
誤嚥性肺炎の治療とCDI(CD腸炎)
クロストリディオイデス・ディフィシル(旧名クロストリジウム・ディフィシル) が形成する芽胞は、過酷な環境でも安定で、アルコール耐性があり、多くの抗菌薬に対しても抵抗性がある(経口感染するため、院内感染対策上、重要な菌)。抗菌薬(特に広域抗菌薬)の投与は、腸内細菌叢の多様性を失わせ、腸内にC.difficileが増殖しやすくなる
増殖したC.difficile の産生する毒素が下痢を引き起こす(重症化することも)
抗菌薬の投与後、数日~数週間後に症状が現れる
治療は、抗菌薬の投与を中止し、内服薬で(メトロニタゾール、バンコマイシン、フィダキソマイシン)
なお、経腸栄養使用例では嚥下性肺炎を繰り返しやすいことから抗菌薬を使用する機会が多く、C. difficile による偽膜性腸炎が発生しやすい状況にある。
経腸栄養施行時には、下痢の原因が、経腸栄養の投与速度などによるものと誤解されることがあるため、下痢や便秘のときは、CDIに注意すべき。
経腸栄養施行時の注意点-静脈経腸栄養ガイドライン 第3版より
ちなみに、PPI(ランソプラゾールなど)の添付文書には、「海外における主に入院患者を対象とした複数の観察研究で、プロトンポンプインヒビターを投与した患者においてクロストリジウム・ディフィシルによる胃腸感染のリスク増加が報告されている。」との記載がある。誤嚥性肺炎患者の抗菌薬投与中に、プロトンポンプインヒビターも投与されている患者については、CDIの高リスク患者と捉えてよい。
参考までに、CDI診療ガイドライン(2018年)では、抗菌薬投与中に、CDIの発症予防のためにプロバイオティクス製剤 を内服することが弱く推奨されている。プロバイオティクス製剤とは、「宿主に有益な作用をもたらす生きた微生物」と定義される。ミヤBM錠(宮入菌: Clostridium butyricum )が有名である。
入院中の高齢患者に関する留意点
高齢の患者では、ルーチン検査で測る白血球数やCRPの動きに注目。
いずれかの上昇をみたら、とりあえず誤嚥性肺炎の可能性を思い浮かべる。
アルブミンが低値(3.5未満)、総リンパ球数が低値(1500未満)なら、ハイリスク患者と考えられる。
喀痰の検査歴があればチェック。多菌種の貪食像が報告されていれば誤嚥があった可能性が高い、と言える。
誤嚥性肺炎の患者が抗菌薬治療中に下痢をしたら、CD腸炎を思い浮かべる。CD腸炎は検査しないと分からないので、なるべく検査に出してもらうのがよい(院内感染対策上も重である)。